1. 引言
烟雾病(MMD)是以颈内动脉(ICA)远端或大脑前动脉(ACA)、大脑中动脉(MCA)起始段慢性进行性狭窄或闭塞以及颅底异常血管网形成为特征的脑血管疾病 [1] 。既往曾报道1例颅脑CT扫描证实为蛛网膜下腔出血的烟雾病患者,出血主要分布于左侧侧裂池,DSA未检出任何动脉瘤,局部血流动力学检测提示双侧MCA下干区域血流量存在显著不一致,左侧血流量明显减少,推测为烟雾状血管破裂导致出血 [2] 。本例患者颅脑CT扫描未见明显异常,而根据患者病史、症状、腰椎穿刺及脑血管造影结果提示为烟雾状血管破裂致蛛网膜下腔出血,故通过该病例的学习,以期加深临床医师对相关疾病的诊断与重视。
2. 患者
男,58岁,主因“突发性头痛伴恶心、呕吐3天”于2022年05月09日于济宁市第一人民医院急诊科就诊,查体:神志清,精神一般,言语流利,眼球运动可,鼻唇沟对称,伸舌居中,四肢肌张力正常,四肢肌力5级,双侧指鼻、跟膝胫试验稳准,双侧病理征(−),急诊行颅脑CT示:未见明显异常(图1);结合患者症状,反复观察颅脑CT,发现左侧外侧裂消失,并伴有周围水肿(图2(a)、图2(b)),初步考虑患者头痛为蛛网膜下腔出血可能;为进一步治疗,神经外科收住院。入院后完善相关辅助检查,给予腰椎穿刺术,测脑脊液压力240 mm H2O,脑脊液呈淡黄色;脑脊液常规提示:颜色淡黄色;葡萄糖2.64 mmol/L,白细胞总数9.00 × 106/L,涂片镜检RBC 2+;余未见异常;实验室检查:血常规、肝功、肾功、血脂、血糖、心肌酶谱、凝血五项无异常;电解质 钠136 mmol/L;钾3.32 mmol/L;氯97.3 mmol/L;尿常规 尿潜血(+−),尿比重1.050;为进一步明确诊断,入院2天后给予数字减影血管造影(digital subtraction angiography, DSA),DSA提示:1) 左侧大脑中动脉闭塞;2) 左侧颈内动脉床突段动脉瘤(图3(a)、图3(b)、图4)。考虑患者蛛网膜下腔出血为烟雾状血管破裂出血所致,建议患者1个月后行颅外—颅内血管搭桥术。
Figure 1. Emergency craniocerebral CT imaging report
图1. 急诊颅脑CT影像报告
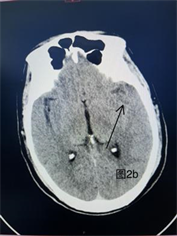
Figure 2. (a) (b) Emergency craniocerebral CT imaging: Left lateral fissure disappeared with peripheral edema
图2. (a) (b) 急诊颅脑CT影像:左侧外侧裂消失,周围水肿带
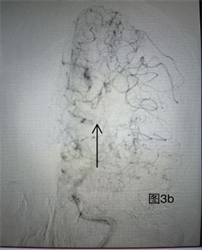
Figure 3. (a) (b) Cerebrovascular DSA imaging data: Left middle cerebral artery occlusion
图3. (a) (b) 脑血管DSA影像资料:左侧大脑中动脉闭塞
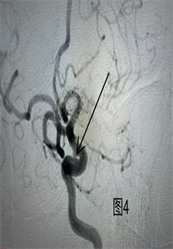
Figure 4. Cerebrovascular DSA imaging data: Left internal carotid artery bed process aneurysm
图4. 脑血管DSA影像资料:左侧颈内动脉床突段动脉瘤
3. 病史
患者既往身体健康,发现血压升高3天,血压最高达160/100 mmHg;自服降压药处理,具体药物不详;否认冠心病、糖尿病病史;8年前行股骨头手术治疗,术后恢复可;无食物、药物过敏史;否认家族性遗传病史。入院查体:神志清,精神一般,言语清,应答自如,记忆力、定向力、判断力、理解力无明显障碍,粗测双眼视力下降,双侧眼裂正常,眼睑运动正常,双侧瞳孔等大等圆,直径3.0 mm,对光反射灵敏。双眼球各方向运动自如,无眼震,口角无歪斜,双侧额纹、鼻唇沟对称,伸舌居中,四肢肌张力正常,四肢肌力5级,四肢腱反射等叩(++),双侧病理征阴性,颈稍抵抗,Brudzinski sign阴性。入院后给予改善血管痉挛、改善循环、补液等对症支持治疗。入院5天后,患者头痛明显减轻,无恶心、呕吐,查体:神志清,精神可,言语清,对答自如,双侧瞳孔等大等圆,直径2.5 mm,对光反射灵敏,四肢肌张力正常,四肢肌力5级,颈软,双侧病理征(—),Brudzinski sign阴性,患者病情较前好转,给予办理出院。
4. 讨论
烟雾病是临床上比较少见的一种疾病,此病好发于东亚地区人群,包括日本、韩国、中国。最先由日本医生Takeuchi和Shimizu在1957年报道;由于这种颅底异常血管网在脑血管造影(DSA)图像上形似“烟雾”,故称为烟雾病(moyamoya病) [1] [3] ;2012年日本专家推出的烟雾病诊疗指南,烟雾病是指双侧ICA远端或双侧ACA、MCA起始段狭窄或闭塞同时伴有闭塞动脉邻近区形成异常血管网的一种脑血管病 [4] 。烟雾综合征(或称类烟雾病)是指在明确相关疾病的前提下出现ICA远端或ACA、MCA起始段狭窄或闭塞,且伴有闭塞动脉邻近区异常血管网形成。烟雾综合征相关疾病包括动脉粥样硬化、自身免疫性疾病、脑膜炎、甲状腺功能亢进等 [5] 。2017年中国烟雾病和烟雾综合征诊断与治疗专家共识,成人单侧病变而无上述相关疾病亦可诊断单侧烟雾病;单侧或双侧病变[可同时或单纯累及大脑后动脉(PCA)系统],伴发上述相关疾病者为烟雾综合征,或称之为类烟雾病 [6] 。尽管过去几十年来对烟雾病的研究取得了很大的进步,但其病因和发病机制目前仍未明确。研究表明,烟雾病的发生与遗传、免疫、炎症、病毒感染、性别等均有关 [7] [8] 。烟雾病的病理改变主要涉及颅内大血管(ICA、ACA、MCA)和烟雾状血管。受影响的血管没有出现导致狭窄或闭塞的动脉硬化或炎症变化。相反,ICA远端、ACA或MCA起始段狭窄或闭塞的主要病理改变包括管壁内膜平滑肌细胞和成纤维细胞的增殖、间质间坏死物质的沉积、管腔内继发性血栓的形成、管壁中膜降解等引起管腔狭窄或闭塞;烟雾状血管的病理改变包括弹力膜的降解、中膜变薄、纤维蛋白的沉积,继发性形成微动脉瘤造成出血,亦可继发性形成血栓,造成管腔狭窄或闭塞导致脑缺血进一步加重 [1] [3] [9] 。烟雾综合征的临床表现与烟雾病之间无明显差异。根据其临床表现和影像学特征可分为缺血型和出血型两种 [3] ,儿童患者以缺血型为主,而成人常表现为出血性卒中。烟雾病脑出血常表现为脑室内出血、脑实质出血破入脑室、单纯脑实质出血及蛛网膜下腔出血(SAH) [10] 。出血原因主要有异常增生的烟雾状血管破裂、大脑Willis环上相关动脉瘤破裂和脉络膜前动脉破裂出血 [7] [11] 。绝大部分患者表现为突发剧烈头痛、恶心、呕吐等颅内高压症状,同时可因SAH导致的急性脑水肿而伴有不同程度的意识障碍。确诊烟雾病需要结合影像学检查,DSA为烟雾病诊断的金标准,但由于DSA为有创检查,所以不便于用来筛查烟雾病。随着影像学技术进步,CT脑血管成像(CTA)、磁共振脑血管成像(MRA)、高分辨率磁共振(HR-MRI)等均可用于烟雾病的诊断。
蛛网膜下腔出血可分为原发性和继发性两种,继发性蛛网膜下腔出血为脑内血肿穿破脑组织,血液流入蛛网膜下腔导致;原发性蛛网膜下腔出血主要由囊性动脉瘤破裂、动静脉畸形、烟雾病、颅内肿瘤等原因导致,其中囊性动脉瘤破裂致蛛网膜下腔出血占85% [12] ,但随着影像学技术的发展,非动脉瘤性蛛网膜下腔出血检出率越来越高,尤其是烟雾病相关蛛网膜下腔出血逐渐增多 [13] 。蛛网膜下腔出血临床表现差异很大,轻者可没有明显临床症状及体征,重者可突然昏迷甚至死亡 [14] 。一般症状主要包括头痛、脑膜刺激征、玻璃体下片出血、精神症状等,其中突发性剧烈头痛是蛛网膜下腔出血最典型的症状 [15] ;颅脑CT是检出蛛网膜下腔出血最主要的影像学检查,但当出血量较少时,CT扫描显示不清,此时需进一步行腰椎穿刺明确诊断。脑脊液中的任何红细胞或血红蛋白分解产物都是蛛网膜下腔出血的证据。其中脑脊液黄变通常于蛛网膜下腔出血12小时以上发生 [16] 。蛛网膜下腔出血常见并发症包括再出血、脑血管痉挛、急性或亚急性脑积水,其中脑血管痉挛常发生于病后3~5天。
本例患者急诊颅脑CT并未发现典型蛛网膜下腔高密度影,仅可见左侧外侧裂消失、脑组织水肿,很容易给急诊医师造成误导。我们查阅文献蛛网膜下腔出血类似影像学表现并不多见。我们当时结合患者症状为剧烈头痛,并无神经系统缺失的症状及体征,故考虑为蛛网膜下腔出血待排。入院后行腰穿脑脊液检查,发现红细胞2+,脑脊液黄变,确诊为蛛网膜下腔出血。DSA提示左侧颈内动脉起始部未见狭窄,左侧大脑中动脉闭塞,伴烟雾状血管形成,左侧床突段小动脉瘤。结合患者脑脊液检查及DSA检查,初步考虑蛛网膜下腔出血原因为烟雾状血管破裂所致而不是床突段小动脉瘤破裂所致。由于患者发病已3天,出血量较小,脑脊液稀释作用,所以颅脑CT未见明显高密度影。蛛网膜下腔出血3天为脑血管痉挛的高发期,这也就解释了CT外侧裂消失、脑组织肿胀为烟雾状血管破裂诱发血管痉挛所致。本患者不足地方为后续未完善高分辨颅脑磁共振检查,不能就患者为烟雾病或烟雾综合征进行详细分类。目前血管重建术为主要治疗手段,因此建议患者1个月后行颅外—颅内血管搭桥术。
5. 结论
综上所述,随着影像技术的发展,影像学检查成为疾病诊断的重要手段,然而当患者影像学检查提示阴性时是否可以直接排除相关疾病?通过本例报道,提醒我们临床医生,辅助检查固然重要,然而疾病的诊断仍离不开患者的症状、体征,反复询问患者的病情、病史,结合相关辅助检查,才能为疾病做出准确诊断。故通过学习该病例及复习相关文献为今后处理相关病例提供了借鉴。
NOTES
*通讯作者。